Hội chứng Cushing là bệnh nội tiết không thường gặp. Trung bình cứ 1 triệu người sẽ có 70 trường hợp mắc hội chứng này. Bệnh phổ biến ở phụ nữ từ 25 – 40 tuổi. Nếu không phát hiện và điều trị sớm, bệnh có thể gây loãng xương, cao huyết áp, đái tháo đường type 2, viêm loét dạ dày… Vậy hội chứng Cushing là gì? Nguyên nhân, triệu chứng và cách chẩn đoán ra sao?

HỘI CHỨNG CUSHING LÀ GÌ?
Hội chứng Cushing là một tình trạng xuất phát từ tăng cortisol trong máu do sử dụng thuốc glucocorticoid kéo dài hoặc tiếp xúc với các chất glucocorticoid có tác dụng tương tự cortisol trong thời gian dài. Ngoài ra, hội chứng Cushing còn có thể xuất phát từ các bệnh lý dẫn đến tăng tiết cortisol từ tuyến thượng thận.
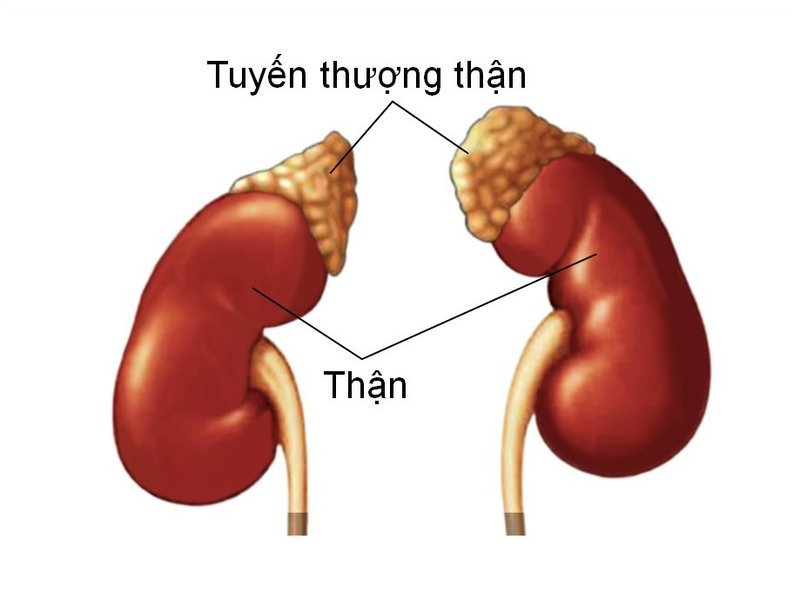
Tuyến thượng thận, nằm phía trên hai quả thận, chịu trách nhiệm sản xuất và giải phóng cortisol. Đây là một loại hormone steroid thường được gọi là “hormone stress,” được sản xuất nhiều khi cơ thể phải đối mặt với tình trạng căng thẳng. Cortisol có những nhiệm vụ quan trọng bao gồm:
- Đáp ứng cơ thể với stress.
- Kiểm soát sử dụng chất béo, protein, carbohydrate và quá trình trao đổi chất trong cơ thể.
- Ức chế phản ứng viêm.
- Điều hòa huyết áp.
- Điều hòa lượng đường trong máu.
- Ảnh hưởng đến chu kỳ ngủ/thức.
- Cân bằng muối trong cơ thể.
Mức cortisol quá cao hoặc thấp so với mức bình thường có thể gây hại cho sức khỏe. Ngoài tuyến thượng thận, tuyến yên và vùng hạ đồi cũng đóng vai trò quan trọng trong việc kiểm soát nồng độ cortisol trong cơ thể.
NGUYÊN NHÂN HỘI CHỨNG CUSHING
Hội chứng Cushing gây ra bởi nhiều yếu tố, trong đó có thể kể đến như:
HỘI CHỨNG CUSHING NGOẠI SINH HAY CÒN GỌI HỘI CHỨNG CUSHING DO THUỐC
Hội chứng Cushing ngoại sinh thường xuất phát từ việc sử dụng các thuốc glucocorticoid trong thời gian dài. Các loại thuốc này thường được áp dụng trong điều trị các bệnh tự miễn, viêm khớp dạng thấp, lupus, hen suyễn, và COPD. Ngoài ra, lạm dụng các thuốc giảm đau chứa glucocorticoid, cũng như sử dụng các thuốc gia truyền không rõ nguồn gốc, cũng có thể gây ra tình trạng này. Các thuốc thường được liệt kê trong số này bao gồm Medrol, Prednisone, Dexamethasone, và nhiều loại khác.
HỘI CHỨNG CUSHING NỘI SINH PHỤ THUỘC ACTH GỒM
- U tuyến yên tiết ACTH (Bệnh Cushing): Đây là nguyên nhân phổ biến nhất của hội chứng Cushing nội sinh. U tuyến yên tăng tiết ACTH, một hormone kích thích tuyến thượng thận tạo cortisol. Bệnh thường xuất hiện ở độ tuổi từ 20-40, với sự phổ biến lớn ở nữ. Thông thường, u tuyến yên có kích thước nhỏ, thường dưới 1cm.
- U tiết ACTH lạc chỗ: Chiếm khoảng 10% các trường hợp, đây là tình trạng tăng tiết ACTH không xuất phát từ tuyến yên mà thường xuất phát từ các u có nguồn gốc từ lồng ngực, chẳng hạn như ung thư biểu mô phổi tế bào nhỏ và carcinoid phế quản. Ngoài ra, có thể xuất phát từ các u ở lớp phủ lồng ngực, ruột, tụy, buồng trứng, và tuyến giáp dạng tủy. Tình trạng này thường xuất hiện ở nam nhiều hơn nữ, thường trong độ tuổi từ 40-60.
HỘI CHỨNG CUSHING NỘI SINH KHÔNG PHỤ THUỘC ACTH GỒM
- U lành vỏ thượng thận (Adenoma thượng thận): Đây là trường hợp khi có u lành, tức là u không mang tính ác tính, tăng tiết cortisol và gây ra hội chứng Cushing. Adenoma thượng thận thường lành tính và phát triển chậm. U thường xuất hiện ở một bên thượng thận và có kích thước tương đối nhỏ.
- U ác vỏ thượng thận (Carcinoma thượng thận): Trong trường hợp này, u thượng thận có tính ác tính, thường tiến triển nhanh chóng và có thể di căn sang các bộ phận khác như gan, thận, và những cơ quan khác. Kích thước của u thường lớn. U thường tiết cortisol cũng như androgen, dẫn đến các biểu hiện lâm lông nổi, mọc râu, phì đại âm đạo, nam hóa và mất kinh ở phụ nữ.
TRIỆU CHỨNG HỘI CHỨNG CUSHING
Hội chứng Cushing có những triệu chứng đa dạng, có thể biến đổi tùy thuộc vào mức độ dư thừa cortisol và có thể tiến triển chậm qua nhiều năm. Một số triệu chứng thường gặp bao gồm:
- Béo phì: Đây là triệu chứng phổ biến nhất và thường bắt đầu với tăng cân nhanh chóng. Béo phì thường tập trung ở các khu vực đặc trưng như khuôn mặt tròn, da mặt ửng đỏ, và hình ảnh “bướu mỡ” sau gáy (buffalo hump). Các vùng khác như bụng, ngực cũng có thể bị ảnh hưởng.
- Teo cơ và yếu cơ: Cơ chân tay có thể trở nên teo gầy, và hoạt động có thể gây mệt mỏi. Yếu cơ có thể trở nên nặng thêm do giảm kali trong máu.
- Teo da và mô dưới da: Da có thể xuất hiện các vết rạn màu đỏ tím, đặc biệt ở vùng bụng dưới. Da cũng trở nên mỏng, dễ bị tổn thương và chậm lành sẹo.
- Rậm lông, mọc râu, mụn trứng cá ở nữ: Tăng sản xuất hormone nam và rối loạn hormone có thể dẫn đến các vấn đề về tình trạng da và lông.
- Rối loạn sinh dục: Nữ có thể gặp thiếu kinh hoặc không kinh, gây vô sinh. Cả nam và nữ đều có thể trải qua suy giảm ham muốn tình dục và rối loạn cương dương.
- Tăng huyết áp và đái tháo đường: Tăng huyết áp và rối loạn đường huyết thường đi kèm với hội chứng Cushing.
- Loãng xương: Gây đau lưng, đau nhức xương và có thể dẫn đến gãy xương dễ dàng.
- Rối loạn tâm thần: Thay đổi tâm lý, kích thích hay trầm cảm, rối loạn tâm thần.
- Chậm phát triển ở trẻ em: Do cortisol cao ức chế hormone tăng trưởng, gây tăng cân và chậm phát triển chiều cao.
- Uống nhiều nước, tiểu nhiều: Có thể xuất phát từ tăng đường huyết và ức chế hormone chống bài niệu ADH.
ĐỐI TƯỢNG NGUY CƠ MẮC HỘI CHỨNG CUSHING
Hội chứng Cushing thường gặp ở trẻ em, thanh thiếu niên và người lớn, chủ yếu từ 25 – 50 tuổi. Có khoảng 70% phụ nữ mắc hội chứng Cushing, tỷ lệ này ở nam giới là 30%.
Những đối tượng có nguy cơ cao, cần tầm soát hội chứng Cushing gồm:
- Người thừa cân hoặc béo phì.
- Người bệnh tiểu đường type 2 hoặc huyết áp cao khó kiểm soát.
- Trẻ em tăng cân và chậm phát triển chiều cao.
CHẨN ĐOÁN HỘI CHỨNG CUSHING
Để chẩn đoán hội chứng Cushing, bác sĩ sẽ chỉ định những xét nghiệm:
XÉT NGHIỆM CHẨN ĐOÁN XÁC ĐỊNH HỘI CHỨNG CUSHING
Để chẩn đoán hội chứng Cushing, các xét nghiệm đặc biệt có thể được thực hiện. Dưới đây là một số xét nghiệm phổ biến để đánh giá nồng độ cortisol trong cơ thể:
XÉT NGHIỆM CORTISOL TỰ DO TRONG NƯỚC TIỂU 24 GIỜ
- Mục tiêu: Đo lượng cortisol trong nước tiểu suốt 24 giờ.
- Quy trình: Gom nước tiểu suốt 24 giờ và lặp lại xét nghiệm vào các ngày khác nhau.
- Đánh giá: Kết quả tăng trên 3 lần giới hạn trên bình thường có thể chẩn đoán tình trạng tăng tiết cortisol.
XÉT NGHIỆM CORTISOL TRONG NƯỚC BỌT VÀ CORTISOL MÁU LÚC NỬA ĐÊM
- Mục tiêu: Kiểm tra nồng độ cortisol vào khoảng thời gian từ 23 – 24 giờ.
- Quy trình: Lấy mẫu máu và nước bọt lúc nửa đêm (23-24 giờ).
- Đánh giá: Kết quả bình thường khi cortisol máu lúc nửa đêm <1.8 mcg/dL hoặc cortisol nước bọt lúc nửa đêm <0.15 mcg/dL.
NGHIỆM PHÁP ỨC CHẾ DEXAMETHASONE 1MG QUA ĐÊM
- Mục tiêu: Ước lượng khả năng ức chế của Dexamethasone đối với tiết ACTH và cortisol.
- Quy trình: Người bệnh uống 1 mg Dexamethasone lúc 23h và đo cortisol máu vào 8h sáng ngày hôm sau.
- Đánh giá: Kết quả bình thường khi cortisol máu sau test <1.8 mcg/dL.
NGHIỆM PHÁP ỨC CHẾ DEXAMETHASONE LIỀU THẤP
- Mục tiêu: Đánh giá khả năng ức chế cortisol sau khi sử dụng Dexamethasone liều thấp.
- Quy trình: Uống Dexamethasone 0.5mg cách mỗi 6h trong 2 ngày và đo cortisol máu sau test vào thời điểm 6 tiếng sau liều uống cuối cùng.
- Đánh giá: Kết quả bình thường khi cortisol máu sau test <1.8 mcg/dL.
XÉT NGHIỆM CHẨN ĐOÁN NGUYÊN NHÂN HỘI CHỨNG CUSHING
Các xét nghiệm đặc biệt, như đo nồng độ ACTH máu, nghiệm pháp ức chế Dexamethasone liều cao và nghiệm pháp kích thích CRH, đóng vai trò quan trọng trong việc chẩn đoán hội chứng Cushing và xác định nguồn gốc của nó. Dưới đây là mô tả chi tiết về các xét nghiệm này:
ĐO NỒNG ĐỘ ACTH MÁU
- Mục tiêu: Phân biệt hội chứng Cushing phụ thuộc ACTH hay không phụ thuộc ACTH.
- Quy trình: Đo ACTH máu lúc sáng và so sánh với giảm dần trong ngày. Nếu ACTH máu giảm < 5 pg/mL, nghi ngờ về hội chứng Cushing không phụ thuộc ACTH.
NGHIỆM PHÁP ỨC CHẾ DEXAMETHASONE LIỀU CAO
- Mục tiêu: Kiểm tra khả năng ức chế của Dexamethasone đối với tiết ACTH và cortisol.
- Quy trình: Uống Dexamethasone 2mg mỗi 6 giờ trong 48 giờ. Đo cortisol máu tại thời điểm 0h và 48h. Giảm cortisol máu >50% tại thời điểm 48h có thể nghi ngờ về hội chứng Cushing (90% là bệnh Cushing, 10% là u tiết ACTH lạc chỗ).
NGHIỆM PHÁP KÍCH THÍCH CRH
- Mục tiêu: Kiểm tra phản ứng của tuyến yên với CRH (Corticotropin-Releasing Hormone).
- Quy trình: Đưa CRH vào cơ thể và đo nồng độ ACTH và cortisol. Tuy nhiên, phương pháp này không thực hiện được rộng rãi.
ĐỊNH LƯỢNG ACTH TRONG MÁU XOANG TĨNH MẠCH ĐÁ DƯỚI HAI BÊN
- Mục tiêu: Phân biệt u tuyến yên tiết ACTH và u tiết ACTH lạc chỗ.
- Quy trình: Phương pháp xâm lấn, đo ACTH trong máu xoang tĩnh mạch đá dưới hai bên để xác định nguồn gốc của ACTH.
XÉT NGHIỆM XÁC ĐỊNH VỊ TRÍ KHỐI U
- Chụp cộng hưởng từ (MRI) tuyến yên có cản từ: xác định u tuyến yên.
- Chụp CT scan hoặc chụp cộng hưởng từ (MRI) vùng bụng: tìm khối u tuyến thượng thận.
- Chụp CT ngực: nếu do u tiết ACTH lạc chỗ, nên tìm ở ngực trước, sau đó có thể chụp CT scan hoặc MRI bụng và chậu để khảo sát các khối u khác.
CÁCH ĐIỀU TRỊ HỘI CHỨNG CUSHING
Tùy vào từng nguyên nhân gây bệnh mà bác sĩ sẽ đưa ra phương pháp điều trị thích hợp.
BỆNH CUSHING DO U TUYẾN YÊN
Phẫu thuật được coi là một phương pháp điều trị hiệu quả cho bệnh Cushing, đặc biệt là trong trường hợp u nhỏ. Phẫu thuật tuyến yên qua xương bướm có thể đạt được tỷ lệ thành công lên đến 80%. Ngoài ra có thể điều trị xạ trị ngoài bằng tia Gamma, phẫu thuật cắt 2 tuyến thượng thận khi phẫu thuật tuyến yên không thành công hoặc điều trị nội khoa bằng các thuốc ức chế sản xuất và tiết cortisol tại tuyến thượng thận…
HỘI CHỨNG CUSHING DO U THƯỢNG THẬN
Phẫu thuật cắt bỏ u tuyến thượng thận. Điều trị nội khoa khi không thể phẫu thuật hoặc còn sót u sau mổ.
ĐIỀU TRỊ U TIẾT ACTH LẠC CHỖ
Đối với việc điều trị khối u tiết ACTH, phương pháp phẫu thuật cắt bỏ khối u có thể được xem xét. Trong trường hợp không thể định vị được khối u hoặc nếu u không thể phẫu thuật, một lựa chọn khác là phẫu thuật cắt 2 tuyến thượng thận có thể được xem xét.
Sau khi khối u được cắt bỏ ở tuyến thượng thận, đặc biệt là u tuyến yên hoặc u tiết ACTH lạc chỗ, nếu phẫu thuật thành công, nồng độ cortisol thường sẽ giảm, dẫn đến tình trạng suy thượng thận tạm thời. Do đó, người bệnh có thể cần sử dụng thuốc thay thế cortisol ngay sau phẫu thuật để hỗ trợ chức năng cơ bản của cơ thể.
Trong hầu hết các trường hợp, các khối u tuyến thượng thận không phải là ung thư và có thể được loại bỏ bằng phương pháp xâm lấn tối thiểu, giúp giảm thiểu tác động và thời gian hồi phục sau phẫu thuật.
ĐIỀU TRỊ NỘI KHOA
Đối với trường hợp không thể phẫu thuật hoặc khi phẫu thuật không thể loại bỏ hoàn toàn nguồn tiết ACTH, phương pháp điều trị nội khoa bằng thuốc có thể được áp dụng. Các loại thuốc có thể sử dụng để giảm sản xuất và tiết cortisol tại tuyến thượng thận hoặc ức chế tác động của cortisol trên mô:
- Thuốc ức chế sản xuất và tiết cortisol tại tuyến thượng thận: Ketoconazol, Metyrapone, Etomidate, Mitotane.
- Thuốc đối kháng thụ thể glucocorticoid: Mifepristone được chấp thuận điều trị bệnh nhân Cushing có đường huyết cao hoặc đái tháo đường type 2. Mifepristone không làm giảm sự sản xuất cortisol nhưng giúp ức chế tác động của cortisol trên mô.
- Pasireotide: Có tác dụng làm giảm sản xuất ACTH từ u tuyến yên, từ đó giảm cortisol máu.
ĐIỀU TRỊ HỘI CHỨNG GIẢ CUSHING
Điều trị hội chứng giả Cushing thường phụ thuộc vào nguyên nhân gây bệnh. Hiện, không có thuốc đặc hiệu để điều trị tình trạng này. Biện pháp tối ưu là thay đổi thói quen sinh hoạt. Theo đó, người bệnh cần:
- Hạn chế sử dụng rượu bia.
- Giải tỏa căng thẳng.
- Chế độ ăn đảm bảo cung cấp đầy đủ dinh dưỡng.
- Khi có dấu hiệu nghi ngờ, nên đến những bệnh viện có chuyên khoa nội tiết để được kiểm tra, điều trị sớm.
BIẾN CHỨNG HỘI CHỨNG CUSHING
Nếu không phát hiện và điều trị sớm, hội chứng Cushing có thể gây các biến chứng như:
- Loãng xương, lâu ngày có thể dẫn đến gãy xương bệnh lý.
- Tăng huyết áp.
- Bệnh đái tháo đường type 2.
- Nhiễm trùng nặng.
- Yếu cơ.
- Thay đổi hình dạng bên ngoài và tâm thần.
CÁCH PHÒNG NGỪA HỘI CHỨNG CUSHING NGOẠI SINH
Hội chứng Cushing nội sinh hiện vẫn chưa có biện pháp phòng ngừa cụ thể. Tuy nhiên, hội chứng Cushing ngoại sinh, đặc biệt là do sử dụng các thuốc chứa glucocorticoid kéo dài, là một vấn đề thường gặp trong thực tế lâm sàng. Để ngăn chặn nguy cơ phát triển hội chứng này, biện pháp phòng ngừa hiệu quả bao gồm:
- Không lạm dụng corticoid: Tránh sử dụng quá mức và kéo dài các thuốc chứa glucocorticoid như Medrol, Prednisone, Dexamethasone, Solumedrol mà không có sự hướng dẫn của bác sĩ.
- Không sử dụng thuốc gia truyền không rõ nguồn gốc: Đối với các loại thuốc được sử dụng qua đường truyền, đặc biệt là những thuốc không rõ nguồn gốc, cần tăng cường cảnh báo và chỉ sử dụng dưới sự giám sát của chuyên gia y tế.
- Sử dụng thuốc đúng theo chỉ định của bác sĩ: Chỉ sử dụng thuốc theo đúng liều lượng và hướng dẫn của bác sĩ. Việc tuân thủ đúng đắn đối với liệu pháp y tế là quan trọng để tránh các tác dụng phụ không mong muốn.
Hội chứng Cushing xảy ra khi hormone cortisol tăng quá mức trong thời gian dài. Bệnh nếu không được phát hiện sớm và điều trị kịp thời sẽ gây biến chứng nguy hiểm. Bài viết trên đã giúp hiểu rõ hơn về hội chứng Cushing là gì? Nguyên nhân, triệu chứng và cách chẩn đoán. Ngay khi có những dấu hiệu nghi ngờ mắc hội chứng Cushing, người bệnh nên tìm đến bệnh viện có chuyên khoa Nội tiết để được tư vấn, lên phác đồ điều trình phù hợp.