Buồng trứng đa nang (PCOS) là một bệnh lý phụ khoa phát sinh từ sự mất cân bằng nội tiết tố, không chỉ ảnh hưởng đến khả năng sinh sản mà còn tăng nguy cơ mắc nhiều bệnh lý nghiêm trọng khác. Bài viết dưới đây phunutoancau sẽ đến bạn đa nang buồng trứng là gì, dấu hiệu đa nang buồng trứng để có thể hiểu rõ hơn về tình trạng này.
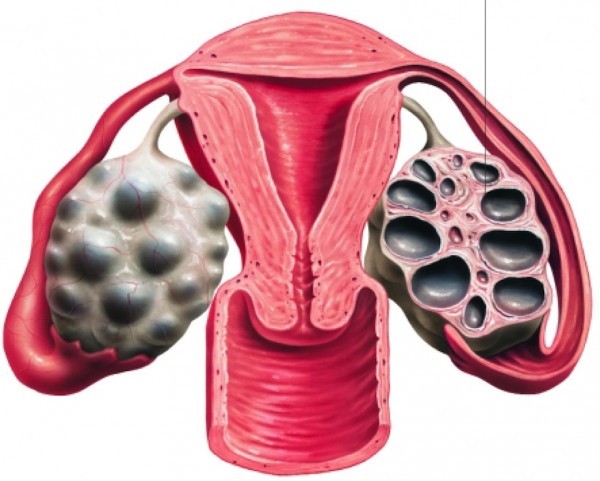
THẾ NÀO LÀ BUỒNG TRỨNG ĐA NANG?
Buồng trứng đa nang là gì? Buồng trứng đa nang, hay còn gọi là Hội chứng buồng trứng đa nang (Polycystic Ovary Syndrome – PCOS), là một rối loạn nội tiết thường gặp ở phụ nữ trong độ tuổi sinh sản. Bệnh này gây ra nhiều biến đổi trong cơ địa của phụ nữ, đặc biệt là ảnh hưởng đến sự hoạt động của buồng trứng.
Các đặc điểm chính của PCOS bao gồm sự rối loạn chu kỳ kinh nguyệt, tăng nồng độ nội tiết tố nam (androgen), và hình thành nhiều nang nhỏ trên bề mặt của buồng trứng. Những nang này thực tế là các nang tinh bột, không phải các nang chứa nước.
Thống kê cho thấy PCOS ảnh hưởng đến một tỷ lệ lớn phụ nữ trong độ tuổi sinh sản, với tỷ lệ mắc bệnh dao động từ 2,2% đến 26,7%, tùy thuộc vào tiêu chí chẩn đoán và quốc gia nghiên cứu. Mặc dù PCOS rất phổ biến, nhưng nhiều phụ nữ không nhận ra rằng họ mắc bệnh, và do đó không được chẩn đoán và điều trị kịp thời.
NGUYÊN NHÂN GÂY ĐA NANG BUỒNG TRỨNG
Có một số nguyên nhân được xác định có thể gây ra hội chứng buồng trứng đa nang:
KHÁNG INSULIN
Một nguyên nhân phổ biến được xem xét là kháng insulin, trong đó cơ thể không phản ứng đúng cách với insulin, hormone có trách nhiệm điều chỉnh nồng độ đường trong máu. Khi cơ thể sản xuất quá nhiều insulin để đối phó, nó có thể tăng cường sản xuất nội tiết tố nam, ảnh hưởng đến sự rụng trứng và gây ra các triệu chứng của PCOS. Béo phì thường đi kèm với kháng insulin và là một yếu tố rủi ro cao cho PCOS.
DI TRUYỀN
Các nghiên cứu đã chỉ ra một số gen có thể có liên quan đến PCOS, cho thấy yếu tố di truyền có thể đóng vai trò trong bệnh lý này. Nếu trong gia đình có người mẹ hoặc chị em mắc PCOS, nguy cơ mắc bệnh của cá nhân cũng tăng lên.
CHẾ ĐỘ ĂN UỐNG
Một số nghiên cứu đã gợi ý rằng chế độ ăn uống có thể ảnh hưởng đến PCOS. Chế độ ăn uống giàu tinh bột và đường có thể góp phần vào sự phát triển của PCOS. Các loại thức ăn chế biến có đường và thức uống ngọt cũng có thể tăng nguy cơ mắc PCOS.
Tuy nhiên, cần lưu ý rằng PCOS là một bệnh phức tạp và có thể có nhiều yếu tố góp phần vào sự phát triển của nó. Điều này cũng có thể bao gồm các yếu tố môi trường, lối sống và tình trạng sức khỏe tổng thể của cá nhân.
DẤU HIỆU BUỒNG TRỨNG ĐA NANG
Dấu hiệu của buồng trứng đa nang thường gặp bao gồm:
- Kinh nguyệt không đều: Chu kỳ kinh nguyệt không đều và kéo dài không bình thường là dấu hiệu phổ biến nhất của hội chứng buồng trứng đa nang. Sự trục trặc trong quá trình rụng trứng có thể gây ra hiện tượng này.
- Rậm lông: Hơn 70% phụ nữ mắc PCOS gặp hiện tượng rậm lông trên mặt, lưng, bụng và ngực do sự tăng sản xuất hormone nam.
- Béo phì: Đến 80% phụ nữ mắc PCOS thường gặp tình trạng thừa cân hoặc béo phì.
- Da nhờn và mụn trứng cá: Sự tăng nồng độ hormone nam làm cho da sản xuất dầu nhiều hơn, dẫn đến mụn trứng cá xuất hiện ở mặt, lưng và ngực.
- Sạm da: Xuất hiện các vùng da sạm màu ở các khu vực có nhiều nếp gấp như cổ, bẹn và dưới vú.
- Nhức đầu: Một số người mắc PCOS có thể gặp triệu chứng đau đầu do sự thay đổi hormone.
- Tâm trạng thay đổi: Cảm giác căng thẳng, lo lắng và trầm cảm thường xuyên xuất hiện.
- Đau và khó chịu ở vùng chậu: Cảm giác đau âm ỉ từ nhẹ đến nặng ở vùng bụng, chậu và lưng dưới cũng là một dấu hiệu phổ biến của PCOS.
Những dấu hiệu này có thể xuất hiện sớm hoặc chỉ được phát hiện khi gặp khó khăn trong việc sinh sản. Điều quan trọng là nhận biết và điều trị kịp thời để giảm bớt tác động của PCOS đối với sức khỏe và chất lượng cuộc sống.
BỊ ĐA NANG BUỒNG TRỨNG CÓ NGUY HIỂM KHÔNG?
Đa nang buồng trứng có thể mang lại những nguy cơ và biến chứng nguy hiểm, bao gồm:
KHÓ MANG THAI
Rối loạn trong quá trình rụng trứng làm giảm khả năng mang thai, là một trong những nguyên nhân gây vô sinh ở phụ nữ.
HỘI CHỨNG CHUYỂN HÓA
Đa nang buồng trứng có thể gây ra các vấn đề về chuyển hóa như tăng huyết áp, đường huyết cao, và rối loạn lipid máu, tăng nguy cơ mắc các bệnh lý như bệnh tim mạch, tiểu đường type 2, và đột quỵ.
HỘI CHỨNG NGƯNG THỞ KHI NGỦ
Phụ nữ mắc đa nang buồng trứng, đặc biệt là những người thừa cân hoặc béo phì, có nguy cơ cao gấp 5-10 lần so với người bình thường trong việc mắc hội chứng ngưng thở khi ngủ.
UNG THƯ NỘI MẠC TỬ CUNG
Do niêm mạc tử cung không bong ra đều hàng tháng khi trứng không rụng, có thể dẫn đến tăng nguy cơ mắc ung thư nội mạc tử cung.
TÌNH TRẠNG PHIỀN MUỘN
Sự thay đổi nội tiết tố có thể dẫn đến các triệu chứng như rụng tóc, rậm lông, sạm da, và thừa cân, ảnh hưởng đến tâm trạng và tinh thần, gây ra căng thẳng, lo lắng, buồn phiền và có thể dẫn đến trầm cảm.
GIẢM CÂN CÓ TÁC DỤNG GÌ ĐỐI VỚI PHỤ NỮ MẮC BUỒNG TRỨNG ĐA NANG?
Giảm cân đem lại nhiều lợi ích đối với phụ nữ mắc buồng trứng đa nang:
- Cải thiện chu kỳ kinh nguyệt: Giảm cân có thể giúp điều chỉnh chu kỳ kinh nguyệt bất thường, giúp chu kỳ trở nên đều đặn và dễ dự đoán hơn.
- Cải thiện mức cholesterol và insulin: Việc giảm cân giúp cải thiện mức độ cholesterol và insulin trong cơ thể, giảm nguy cơ mắc bệnh tim mạch và tiểu đường.
- Giảm triệu chứng: Giảm cân có thể làm giảm các triệu chứng như tăng lượng tóc phát triển và mụn trứng cá, giúp cải thiện ngoại hình và tâm trạng của phụ nữ.
CHẨN ĐOÁN BUỒNG TRỨNG ĐA NANG
Để chẩn đoán hội chứng buồng trứng đa nang, bác sĩ sẽ thu thập thông tin về các triệu chứng, tình trạng sức khỏe hiện tại và tiền sử bệnh lý của người bệnh và gia đình. Các câu hỏi thường xoay quanh chu kỳ kinh nguyệt và thay đổi cân nặng trong một khoảng thời gian nhất định.
Ngoài ra, bác sĩ sẽ khám các dấu hiệu như mụn trứng cá, sự phát triển của lông, và tình trạng kháng insulin cùng những triệu chứng khác mà người bệnh gặp phải. Dựa vào kết quả thăm khám, bác sĩ sẽ yêu cầu thực hiện các kiểm tra cận lâm sàng như:
- Xét nghiệm máu: Đo và phân tích nồng độ hormone để loại trừ các nguyên nhân gây ra rối loạn kinh nguyệt hoặc tăng Androgen tương tự PCOS. Xét nghiệm máu cũng cung cấp thông tin về mức độ dung nạp glucose, cholesterol và triglyceride trong máu.
- Siêu âm: Bác sĩ sử dụng siêu âm để kiểm tra tình trạng hiện tại của buồng trứng và độ dày của niêm mạc tử cung. Hình ảnh siêu âm giúp chẩn đoán chính xác và đề xuất phương pháp điều trị phù hợp.
Nếu được chẩn đoán mắc hội chứng đa nang buồng trứng, người bệnh có thể cần thực hiện các xét nghiệm bổ sung như kiểm tra huyết áp, dung nạp glucose, mức cholesterol và triglyceride, tầm soát trầm cảm và lo âu, cũng như tầm soát hội chứng ngưng thở khi ngủ.
PHƯƠNG PHÁP ĐIỀU TRỊ VỚI PHỤ NỮ BỊ ĐA NANG BUỒNG TRỨNG
Có nhiều phương pháp điều trị khác nhau có thể được áp dụng để giải quyết các vấn đề của phụ nữ bị đa nang buồng trứng. Tuy nhiên, phương pháp điều trị sẽ khác nhau cho mỗi người tùy thuộc vào triệu chứng cụ thể, các vấn đề sức khỏe khác liên quan và mong muốn có thai của người bệnh. Dưới đây là một số phương pháp điều trị thường được sử dụng:
ĐIỀU CHỈNH LỐI SỐNG
- Giảm cân: Thời gian điều trị phụ thuộc vào mức độ thừa cân hoặc béo phì của bệnh nhân, nhưng thường kéo dài từ vài tháng đến một năm hoặc hơn.
- Ăn kiêng: Phương pháp này yêu cầu sự kiên nhẫn và thời gian để thay đổi thói quen ăn uống và có thể kéo dài từ một vài tháng đến một năm.
- Tập thể dục: Đây là một phần quan trọng của điều trị và thời gian thực hiện có thể kéo dài từ vài tháng đến một năm hoặc lâu hơn.
SỬ DỤNG THUỐC
- Thuốc tránh thai: Việc sử dụng thuốc tránh thai để cân bằng hormone và kiểm soát các triệu chứng thường kéo dài từ vài tháng đến một năm hoặc lâu hơn.
- Metformin: Thuốc trị đa nang buồng trứng Metformin có thể kéo dài từ vài tháng đến một năm hoặc lâu hơn, tùy thuộc vào phản ứng của cơ thể.
- Clomiphene: Việc sử dụng Clomiphene để kích thích rụng trứng có thể kéo dài một vài tháng hoặc lâu hơn.
PHẪU THUẬT
- Phẫu thuật nội soi buồng trứng: Thời gian điều trị và hồi phục sau phẫu thuật có thể kéo dài từ vài tuần đến vài tháng.
THỤ TINH ỐNG NGHIỆM IVF
- Thời gian chuẩn bị và thực hiện thụ tinh trong ống nghiệm IVF có thể kéo dài từ vài tháng đến nhiều năm, tùy thuộc vào nhiều yếu tố như sự phản ứng của cơ thể và các vấn đề khác.
Mặc dù thời gian điều trị có thể khác nhau cho mỗi người bệnh, việc tuân thủ kế hoạch điều trị được chỉ định bởi bác sĩ là quan trọng nhằm đảm bảo hiệu quả và giảm thiểu nguy cơ biến chứng.
SỬ DỤNG THUỐC TRÁNH THAI KẾT HỢP NỘI TIẾT TỐ ĐỂ ĐIỀU TRỊ
Thuốc tránh thai kết hợp nội tiết có thể được sử dụng để điều trị lâu dài cho phụ nữ mắc buồng trứng đa nang (PCOS) mà không muốn mang thai. Loại thuốc tránh thai này chứa cả estrogen và progestin, và chúng có thể giúp cải thiện nhiều triệu chứng của PCOS. Các lợi ích của việc sử dụng thuốc tránh thai kết hợp trong điều trị PCOS có thể bao gồm:
- Điều chỉnh chu kỳ kinh nguyệt: Thuốc tránh thai có thể giúp điều chỉnh chu kỳ kinh nguyệt, làm giảm hoặc loại bỏ các vấn đề liên quan đến rối loạn kinh nguyệt mà thường gặp ở phụ nữ mắc PCOS.
- Giảm nồng độ androgen: Thuốc tránh thai có thể giảm sản xuất nội tiết tố nam (androgen), giảm các triệu chứng như mụn trứng cá và tăng trưởng lông không mong muốn.
- Bảo vệ trước ung thư nội mạc tử cung: Việc sử dụng thuốc tránh thai có thể giúp giảm nguy cơ mắc ung thư nội mạc tử cung, một biến chứng phổ biến của PCOS.
Tuy nhiên, trước khi bắt đầu sử dụng bất kỳ loại thuốc tránh thai nào, quan trọng là phụ nữ cần thảo luận kỹ với bác sĩ hoặc chuyên gia y tế để đảm bảo rằng việc sử dụng thuốc tránh thai là phù hợp và an toàn cho tình trạng sức khỏe và mục tiêu cá nhân của họ.
TÁC DỤNG CỦA CÁC LOẠI THUỐC NHẠY CẢM VỚI INSULIN TRONG ĐIỀU TRỊ BUỒNG TRỨNG ĐA NANG
Các loại thuốc nhạy cảm với insulin được sử dụng trong điều trị cho phụ nữ mắc buồng trứng đa nang có các tác dụng sau:
- Giảm nồng độ androgen: Thuốc nhạy cảm với insulin giúp giảm nồng độ androgen trong cơ thể của phụ nữ mắc PCOS. Androgen là hormon nam giới mà phụ nữ có thể sản xuất nhiều hơn bình thường trong trường hợp này, gây ra các triệu chứng như mụn trứng cá, tóc phát triển dày và sự rụng trứng không đều.
- Cải thiện quá trình rụng trứng: Các thuốc này có khả năng cải thiện quá trình rụng trứng ở phụ nữ mắc buồng trứng đa nang. Việc phục hồi quá trình này giúp làm cho chu kỳ kinh nguyệt trở nên đều đặn và dễ dự đoán hơn, từ đó tăng khả năng sinh sản.
- Điều chỉnh cân nặng: Một số nghiên cứu cho thấy thuốc nhạy cảm với insulin cũng có thể giúp kiểm soát cân nặng ở phụ nữ mắc PCOS. Việc điều chỉnh cân nặng có thể cải thiện các triệu chứng và tăng cơ hội mang thai.
Tóm lại, thuốc nhạy cảm với insulin không chỉ giúp cơ thể đáp ứng tốt hơn với insulin mà còn có tác động tích cực đối với các vấn đề liên quan đến buồng trứng đa nang, bao gồm giảm nồng độ androgen và cải thiện quá trình rụng trứng.
CÁCH PHÒNG TRÁNH HỘI CHỨNG BUỒNG TRỨNG ĐA NANG
Có một số biện pháp phòng tránh có thể giúp giảm nguy cơ mắc hội chứng buồng trứng đa nang (PCOS) và ngăn ngừa các biến chứng nguy hiểm của bệnh. Dưới đây là một số cách phòng tránh PCOS:
- Duy trì cân nặng hợp lý: Giảm cân và duy trì một cân nặng trong khoảng lý tưởng có thể giúp giảm nguy cơ mắc PCOS và cải thiện các triệu chứng của bệnh. Tư vấn từ bác sĩ hoặc chuyên gia dinh dưỡng có thể giúp phát triển một chế độ ăn uống và kế hoạch tập luyện phù hợp để giảm cân và duy trì cân nặng.
- Hạn chế carbohydrate: Một chế độ ăn ít chất béo và hạn chế carbohydrate có thể giúp kiểm soát nồng độ insulin trong cơ thể và giảm nguy cơ mắc PCOS.
- Tập thể dục thường xuyên: Việc tập thể dục thường xuyên, đều đặn giúp cải thiện sức khỏe nói chung và giảm nguy cơ mắc PCOS. Tập thể dục cũng giúp kiểm soát cân nặng và giảm cường độ insulin trong cơ thể.
- Khám phụ khoa định kỳ: Khám phụ khoa định kỳ giúp phát hiện sớm các dấu hiệu của PCOS và các vấn đề phụ khoa khác. Điều này giúp phát hiện và điều trị PCOS kịp thời, ngăn ngừa các biến chứng nguy hiểm và cải thiện chất lượng cuộc sống của phụ nữ.
Tóm lại, việc duy trì lối sống lành mạnh, bao gồm ăn uống cân đối, tập thể dục đều đặn và kiểm soát cân nặng có thể giúp phòng tránh PCOS và giảm nguy cơ mắc bệnh. Đồng thời, việc khám phụ khoa định kỳ cũng rất quan trọng để phát hiện và điều trị các vấn đề sức khỏe phụ khoa từ sớm.
CÁC CÂU HỎI THƯỜNG GẶP
1. Tại sao bị buồng trứng đa nang nhưng kinh nguyệt vẫn đều?
Chu kỳ kinh nguyệt bất thường là triệu chứng phổ biến của PCOS, nhưng vẫn có trường hợp phụ nữ mắc PCOS vẫn có kinh nguyệt đều đặn hàng tháng. Nguyên nhân là do một bên buồng trứng bị đa nang nhưng bên kia vẫn hoạt động bình thường, không bị ảnh hưởng.
2. Phụ nữ gầy có bị đa nang buồng trứng không?
Mặc dù hầu hết phụ nữ mắc PCOS thường thừa cân hoặc béo phì, nhưng vẫn có trường hợp người gầy mắc bệnh. Việc xác định chắc chắn tự mắc PCOS cần tham khảo ý kiến từ bác sĩ chuyên khoa.
3. Buồng trứng đa nang có phải mổ không?
Trong một số trường hợp, nếu phương pháp điều trị nội khoa không hiệu quả, phẫu thuật có thể được khuyến nghị. Có một số phương pháp phẫu thuật khác nhau, trong đó phẫu thuật nội soi thường được ưu tiên do ít xâm lấn và hiệu quả cao.
4. Khi nào phụ nữ cần đi kiểm tra PCOS?
Phụ nữ nên đi khám phụ khoa định kỳ và kiểm tra PCOS khi có các triệu chứng như trễ kinh không phải do mang thai, lông mọc rậm, cảm giác đói/khát thường xuyên, giảm cân không rõ nguyên nhân, hoặc khi vợ chồng giao hợp đều đặn mà vẫn không thụ thai sau 12 tháng.
Buồng trứng đa nang là một trong những nguyên nhân hàng đầu gây vô sinh – hiếm muộn ở phụ nữ. Do đó, chuyên gia khuyến cáo chị em phụ nữ cần khám phụ khoa định kỳ 6 tháng/lần, và đến ngay cơ sở y tế khi có những triệu chứng bất thường để can thiệp điều trị sớm, ngăn ngừa biến chứng nguy hiểm.



