Bất kỳ ai cũng có thể mắc phải các vấn đề liên quan đến sức khỏe của thận, trong đó bệnh lý liên quan đến cầu thận là một trong những nguyên nhân chính gây ra suy thận. Các bệnh như viêm cầu thận mạn, viêm cầu thận do rối loạn chuyển hóa, viêm cầu thận do bệnh hệ thống, và hội chứng thận hư chiếm đến 40% nguy cơ gây ra suy thận.
Ở Việt Nam, tỷ lệ người mắc suy thận mạn, còn được biết đến là suy thận, là khoảng 10,1% dân số, với khoảng 8.000 ca mắc mới mỗi năm. Suy thận là nguyên nhân hàng đầu gây tử vong, xếp thứ 8 trong các nguyên nhân gây ra tử vong tại đất nước này.
Không có phương pháp chữa trị hoàn toàn cho suy thận mạn. Người bệnh thường phải đối mặt với sự tiến triển của bệnh, và ở giai đoạn cuối, họ có thể cần phải nhận điều trị thay thế thận.

Vậy suy thận là gì?
Suy thận là tình trạng mà chức năng của cơ quan thận bị suy giảm, không còn khả năng lọc các chất thải từ máu một cách hiệu quả. Điều này thường dẫn đến tổn thương của các đơn vị cấu trúc quan trọng trong thận, gọi là nephron, và khiến thận không thể loại bỏ các chất thải ra khỏi cơ thể. Nếu không được điều trị hoặc nếu quá trình điều trị thất bại, suy thận có thể dẫn đến mất chức năng hoàn toàn của cơ quan thận.
SUY THẬN CÓ BAO NHIÊU GIAI ĐOẠN?
Theo Hội Thận học quốc tế (ISN = International Society of Nephrology) và Hội Thận học quốc gia Hoa Kỳ (National Kidney Foundation), bệnh suy thận được chia thành năm giai đoạn dựa trên độ lọc cầu thận (GFR), bao gồm:
- Giai đoạn 1: GFR bình thường hoặc cao, khi GFR > 90 mL/phút.
- Giai đoạn 2: GFR trong khoảng 60 – 89 mL/phút.
- Giai đoạn 3: Giai đoạn suy thận độ 3A (GFR khoảng 45 – 59 mL/phút) và suy thận độ 3B (GFR khoảng 30 – 44 mL/phút).
- Giai đoạn 4: GFR trong khoảng 15 – 29 mL/phút.
- Giai đoạn 5: GFR dưới 15 mL/phút
SUY THẬN ĐỘ 3 CÓ ĐẶC ĐIỂM NHƯ THẾ NÀO?
Suy thận độ 3 là một cấp độ nặng của bệnh suy thận, được chia thành hai giai đoạn như sau:
- Suy thận độ 3a: Thận bị suy chức năng từ nhẹ đến trung bình, với chỉ số tốc độ lọc cầu thận nằm trong khoảng từ 45 – 59 ml/phút/1.73 m2.
- Suy thận độ 3b: Tổn thương thận ở mức độ trung bình đến nặng, với chỉ số tốc độ lọc cầu thận nằm trong khoảng từ 30 – 44 ml/phút/1.73 m2.
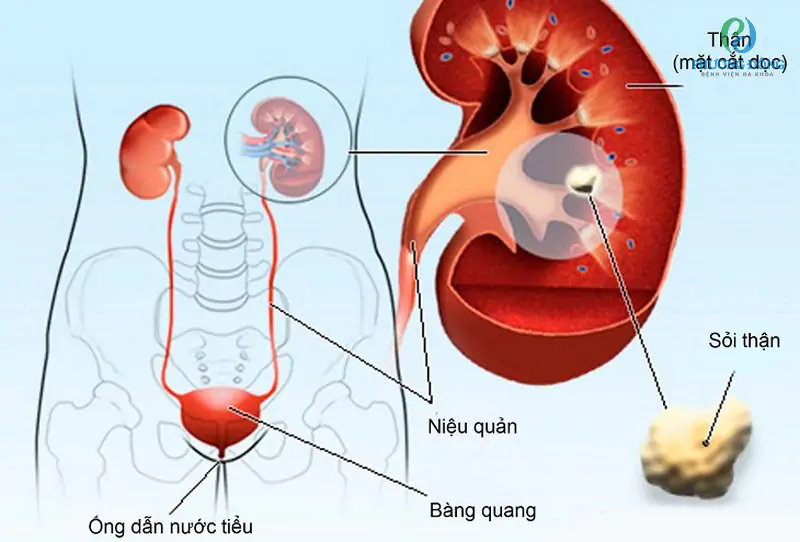
Trong những năm gần đây, số ca mắc suy thận ngày càng tăng, và các chuyên gia ước tính có đến 5% người trưởng thành có triệu chứng của bệnh suy thận giai đoạn 3. Nhiều người mắc bệnh suy thận độ 3 nhưng không có triệu chứng rõ ràng hoặc triệu chứng bệnh rất mờ nhạt, dẫn đến phát hiện và điều trị chậm trễ.
Một số triệu chứng thường xuất hiện ở bệnh nhân suy thận độ 3 bao gồm: mất ngủ, đau lưng, mệt mỏi, xanh xao, khó thở, phù tích nước ở chân và tay, nước tiểu có bọt, và tiểu nhiều lần.
Suy thận độ 3 làm giảm chức năng lọc chất thải và chất độc, tăng nguy cơ biến chứng ảnh hưởng tới sức khỏe. Biến chứng phổ biến ở giai đoạn này bao gồm thiếu máu, bệnh xương khớp, tụ độc, huyết áp cao, có thể gây tử vong hoặc làm bệnh tiến triển nhanh sang giai đoạn 4 và 5.
Có thể nói, suy thận độ 3 là một giai đoạn báo động về sức khỏe, đe dọa nguy hiểm đến tính mạng, do đó, việc điều trị tích cực là rất quan trọng.
PHƯƠNG PHÁP ĐIỀU TRỊ SUY THẬN CẤP ĐỘ 3
Biến chứng từ tiểu đường và tăng huyết áp thường xuyên là những vấn đề phổ biến nhất ở người mắc suy thận độ 3. Do đó, trong quá trình điều trị và theo dõi, việc kiểm tra và duy trì mức đường huyết và huyết áp ở mức an toàn là rất quan trọng. Ngoài ra, người bệnh cũng cần theo dõi và phòng ngừa các biến chứng nguy cơ cao khác như tăng huyết áp, tiểu đường, bệnh tim mạch, bệnh mạch vành, van tim, rối loạn nhịp tim, và viêm màng ngoài tim khô.
Trong quá trình điều trị và theo dõi suy thận độ 3, các chỉ số chức năng thận, protein niệu và huyết áp thường được kiểm tra định kỳ:
Protein niệu: Đo chỉ số ACR hoặc PCR để đánh giá tình trạng suy thận, đặc biệt quan trọng đối với những người có tiểu ra máu hoặc huyết áp cao.
Hemoglobin: Sự giảm dần của mức độ hemoglobin thường chỉ ra mức độ nghiêm trọng của suy thận, đặc biệt cần lưu ý khi mức độ này giảm gần hoặc dưới 100 g/L, điều này cần điều trị trực tiếp và có thể cần lọc máu.
Chức năng thận: Theo dõi chức năng thận thông qua chỉ số GFR trong quá trình điều trị, và nếu có sự giảm nhanh chóng của chức năng thận, việc điều trị đặc biệt có thể cần thiết.
Nguy cơ về bệnh tim mạch: Bệnh nhân mắc suy thận cần hết sức tránh các thói quen xấu như hút thuốc, chế độ ăn uống không lành mạnh và thay vào đó cần thực hiện thường xuyên việc thay đổi lối sống và tập thể dục để phòng ngừa các biến chứng liên quan đến tim mạch. Đồng thời, họ cũng cần được theo dõi sức khỏe tim mạch định kỳ qua các chỉ số như nhịp tim, huyết áp, và…
Chế độ dinh dưỡng đóng vai trò vô cùng quan trọng trong quá trình điều trị suy thận. Bệnh nhân không nên tự ý điều chỉnh khẩu phần ăn mà cần tuân thủ chỉ dẫn từ bác sĩ hoặc chuyên gia dinh dưỡng, phù hợp với tình trạng sức khỏe và phác đồ điều trị. Việc tuân thủ chế độ dinh dưỡng có thể giúp hồi phục chức năng thận và ngăn chặn sự tiến triển của bệnh một cách hiệu quả, đồng thời ảnh hưởng đến chất lượng cuộc sống và tuổi thọ của bệnh nhân.
Các quy tắc cơ bản về chế độ ăn uống của bệnh nhân suy thận bao gồm:
- Tăng cường tiêu thụ trái cây, rau củ và ngũ cốc.
- Kiểm soát chặt chẽ lượng protein và kali trong khẩu phần ăn.
- Hạn chế hấp thu phospho.
SUY THẬN ĐỘ 3 CÓ CHỮA ĐƯỢC KHÔNG?
Mặc dù suy thận độ 3 được xem là một mức độ bệnh nặng, nhưng chức năng của thận vẫn chưa hoàn toàn bị mất, và bệnh nhân vẫn có thể được điều trị và duy trì chức năng thận từ từ. Nếu được điều trị đúng cách và tuân thủ phác đồ điều trị cùng với chế độ dinh dưỡng phù hợp, cùng với tinh thần tích cực, bệnh nhân suy thận độ 3 có thể có tiên lượng bệnh tốt.
SUY THẬN GIAI ĐOẠN 3 SỐNG ĐƯỢC BAO LÂU?
Trong giai đoạn suy thận độ 3a, thường không cần thiết phải thực hiện lọc máu, thay vào đó, bệnh nhân thường được chỉ định sử dụng thuốc và tuân thủ chế độ dinh dưỡng. Mục tiêu của điều trị này là kiểm soát các biến chứng và ngăn chặn sự tiến triển của bệnh, nhằm bảo vệ chức năng thận.
Trong giai đoạn suy thận độ 3b, bệnh nhân thường được chỉ định thực hiện lọc máu, song song với việc áp dụng phương pháp điều trị tương tự như giai đoạn 3a. Mặc dù đây là giai đoạn tiến triển nặng của suy thận, nhưng nếu nhận được sự chăm sóc và điều trị kịp thời, cùng với tinh thần sống tích cực, người bệnh suy thận độ 3 vẫn có thể sống đến vài chục năm.
NHỮNG CÂU HỎI THƯỜNG GẶP
1. Suy thận độ 3 có phải chạy thận không?
Suy thận bắt đầu ở cuối cấp độ 3 hoặc đầu cấp độ 4 bệnh nhân sẽ được chỉ định chạy thận nhân tạo vì lúc này chức năng của thận bắt đầu suy yếu, thận không còn khả năng lọc máu gây tích tụ các chất độc tố trong cơ thể, làm ảnh hưởng tới các hệ cơ quan khác gây nên những biến chứng nguy hiểm tới tính mạng.
2. Chế độ ăn uống cho người suy thận độ 3 như thế nào?
Người suy thận độ 3 cần tuân thủ chế độ ăn uống đặc biệt để kiểm soát các triệu chứng và bảo vệ sức khỏe của thận. Chế độ ăn này thường bao gồm:
- Hạn chế protein: Lượng protein cần thiết sẽ được bác sĩ hoặc chuyên gia dinh dưỡng xác định dựa trên tình trạng sức khỏe của mỗi người.
- Hạn chế muối: Lượng muối khuyến nghị thường là dưới 2.000 mg mỗi ngày.
- Uống đủ nước: Uống đủ nước giúp loại bỏ chất thải và độc tố khỏi cơ thể. Tuy nhiên, lượng nước cần thiết mỗi ngày cũng cần được bác sĩ hoặc chuyên gia dinh dưỡng tư vấn.
- Chọn thực phẩm giàu kali, phốt pho và canxi: Người suy thận độ 3 cần hạn chế lượng kali, phốt pho và canxi trong chế độ ăn. Tuy nhiên, họ vẫn cần bổ sung những chất dinh dưỡng này để đảm bảo sức khỏe.
3. Nguyên nhân gây suy thận độ 3 là gì?
Suy thận độ 3 thường là kết quả của các bệnh lý gây tổn thương thận lâu dài, chẳng hạn như:
- Bệnh đái tháo đường: Đây là nguyên nhân hàng đầu gây suy thận mạn tính.
- Tăng huyết áp: Huyết áp cao không kiểm soát được có thể làm tổn thương các mạch máu trong thận, dẫn đến suy giảm chức năng thận.
- Viêm cầu thận: Đây là nhóm bệnh gây viêm và tổn thương các cầu thận, là đơn vị lọc máu của thận.
- Sỏi thận: Sỏi thận tái phát hoặc sỏi thận không được điều trị có thể dẫn đến tắc nghẽn đường niệu, gây tổn thương thận.
- Nhiễm trùng thận: Nhiễm trùng thận cấp tính hoặc tái phát có thể dẫn đến sẹo và tổn thương thận vĩnh viễn.
- Bệnh tự miễn: Một số bệnh tự miễn, chẳng hạn như lupus ban đỏ, có thể ảnh hưởng đến thận và dẫn đến suy thận.
KẾT LUẬN
Mỗi cá nhân cần nhận thức rõ ràng về tình trạng sức khỏe của mình và thiết lập một lối sống phù hợp để bảo vệ chức năng thận và tăng cường chất lượng cuộc sống. Tuân thủ đúng phác đồ điều trị và áp dụng một chế độ dinh dưỡng phù hợp đóng vai trò vô cùng quan trọng để ngăn chặn sự tiến triển của bệnh.